
胃がん最新治療を全解説 / 内視鏡手術 / 胃切除術 / ピロリ菌 / 免疫療法 / スキルス胃がん / 食道胃接合部がん
【YouTube動画でご覧になりたい方はこちら】
 濱元誠栄院長
濱元誠栄院長こんにちは、銀座みやこクリニック院長の濱元です。
今回は胃がん治療完全ガイドというテーマでお話させていただきます。
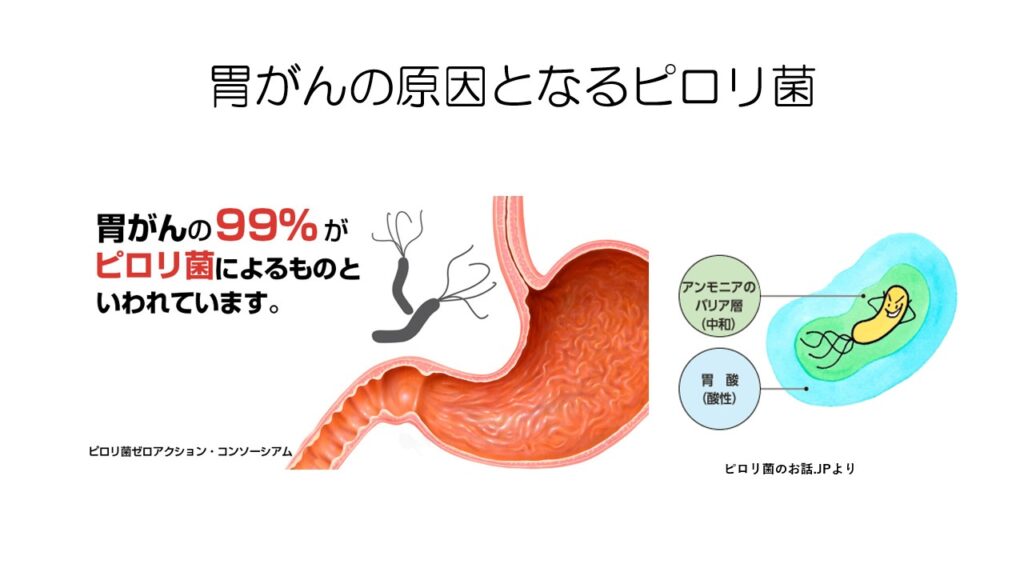

胃がんの原因の99%はピロリ菌だと言われています。
ピロリ菌は正式名称はヘリコバクター・ピロリと言い、自らアンモニアのバリアを作り出すことで胃酸の中でも生息することができます。
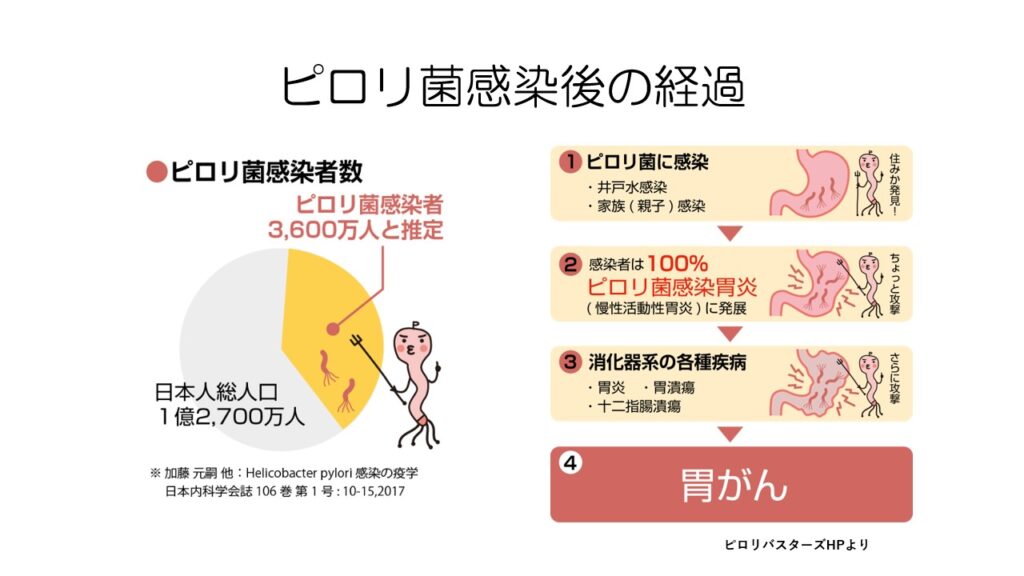

ピロリ菌は井戸水や親からの口移しなどから感染します。
現在、日本人の3.5人に一人がピロリ菌に感染しています。
感染すると100%の確率でピロリ菌感染胃炎という状態になり、ピロリ菌感染胃炎が悪化すると胃潰瘍や十二指腸潰瘍に、最終的には胃がんに発展していきます。
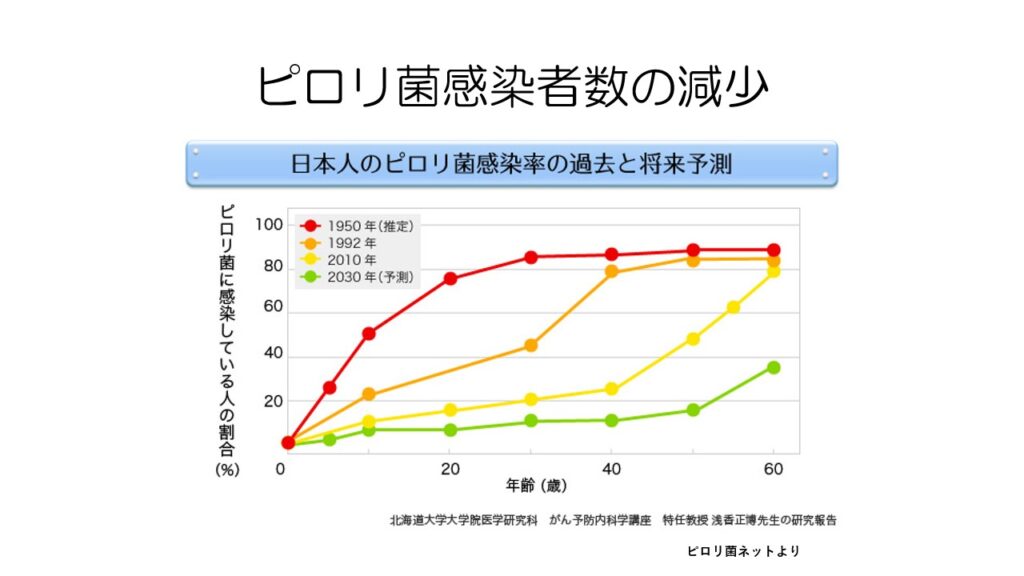

水道水など衛生環境の改善や、口移しの習慣がなくなったことで、感染者数は急激に減少しています。


それでもまだピロリ菌感染者は少なくないので、家族歴や塩辛いもの、タバコなど胃がんのリスク要因がある人はピロリ菌検査を受けることをオススメします。
最後に書いてありますが、中学生からのピロリ菌検査も勧められています。
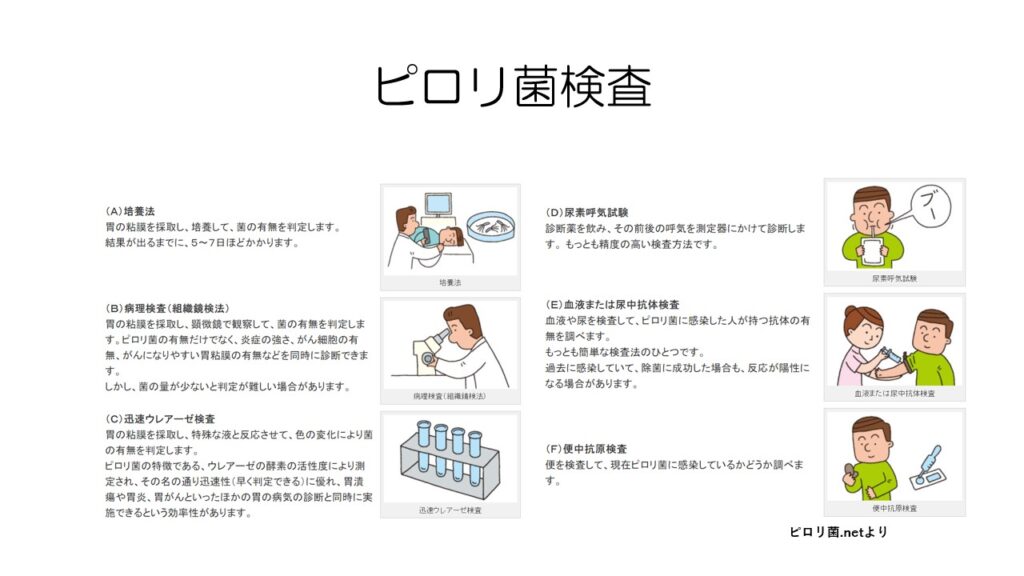

ピロリ菌を調べる検査には6通りの方法があります。
左の3種類は内視鏡で粘膜を採取し調べる方法で、右の3種類は血液や尿、呼気などで調べる方法です。
調べるのは一生に1回でよいので、動画をご覧の皆さんもぜひ一度は調べてみてください。
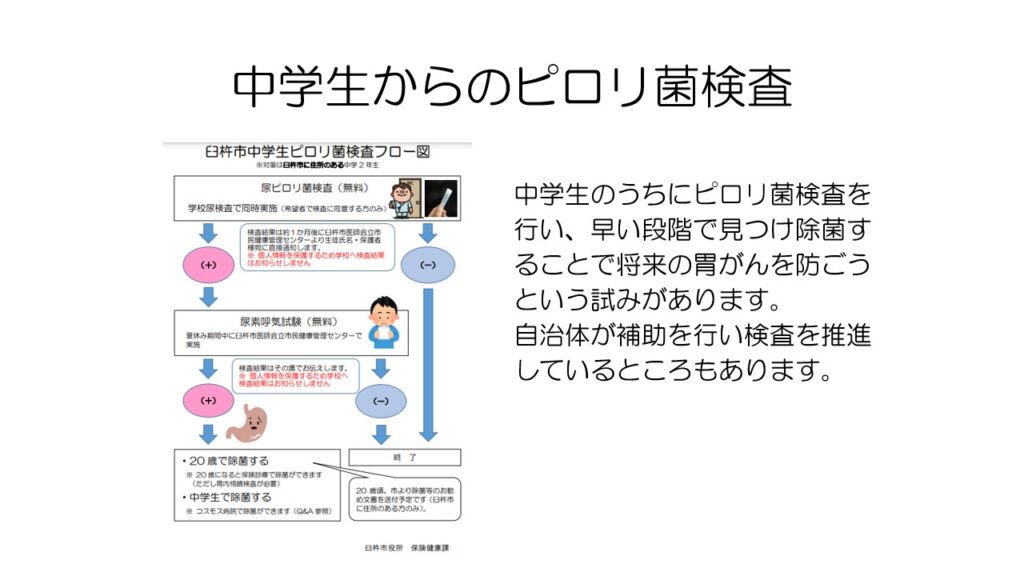

早い時期にピロリ菌を見つけ除菌することで、将来の胃がんを予防しようと、中学生でのピロリ菌検査を積極的に行っている自治体もあります。
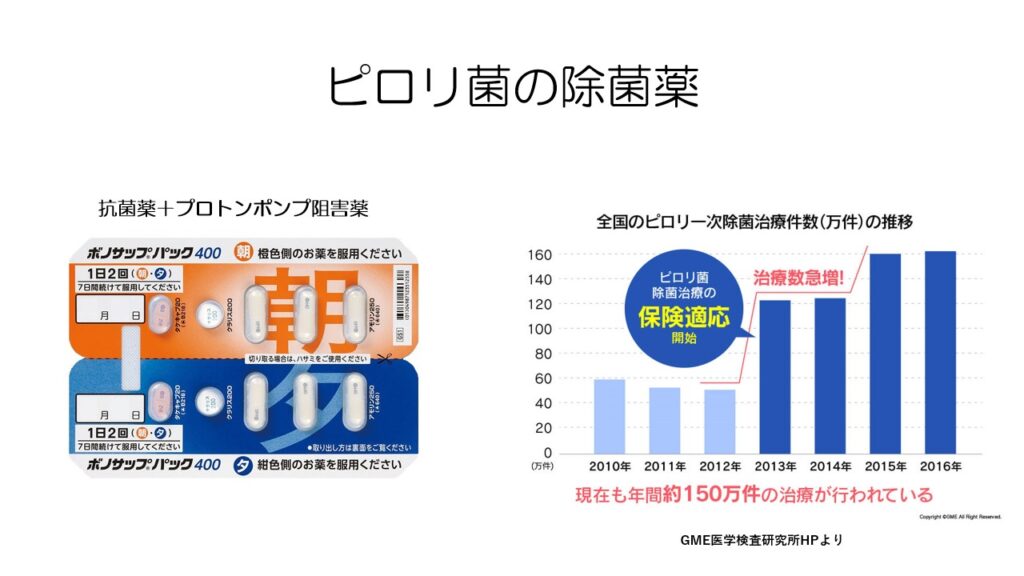

ピロリ菌感染が見つかったら、胃薬とセットになった除菌薬を1週間内服します。
ピロリ菌の除菌薬が保険適応となった2013年以降、除菌治療の件数は増えています。
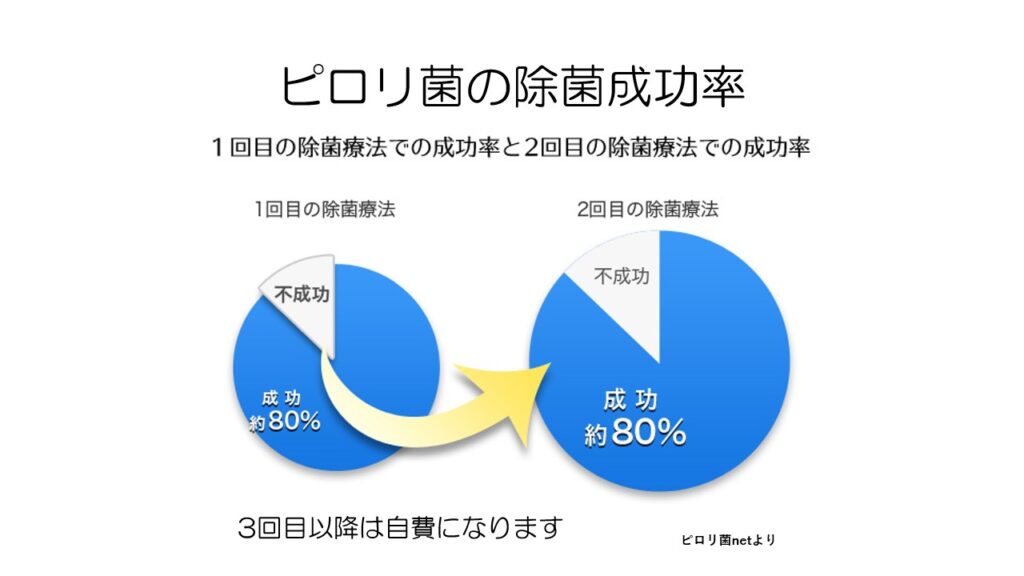

1回目の除菌の功率は8割ほどで、除菌に失敗した人は薬剤を変更して2回目の除菌治療を行います。
2回目まででほとんどの人が除菌に成功します。
それでも除菌できなかった場合には、強力な抗生剤に変えて3回目の除菌治療を行います。
3回目以降の除菌は保険がきかず自費になります。


ピロリ菌感染は、胃がん以外にも様々な病気の原因になります。
胃以外の病気では、特発性血小板減少性紫斑病という病気を引き起こすことがあります。
ですから、もしピロリ菌に感染をしていたら除菌することをオススメします。
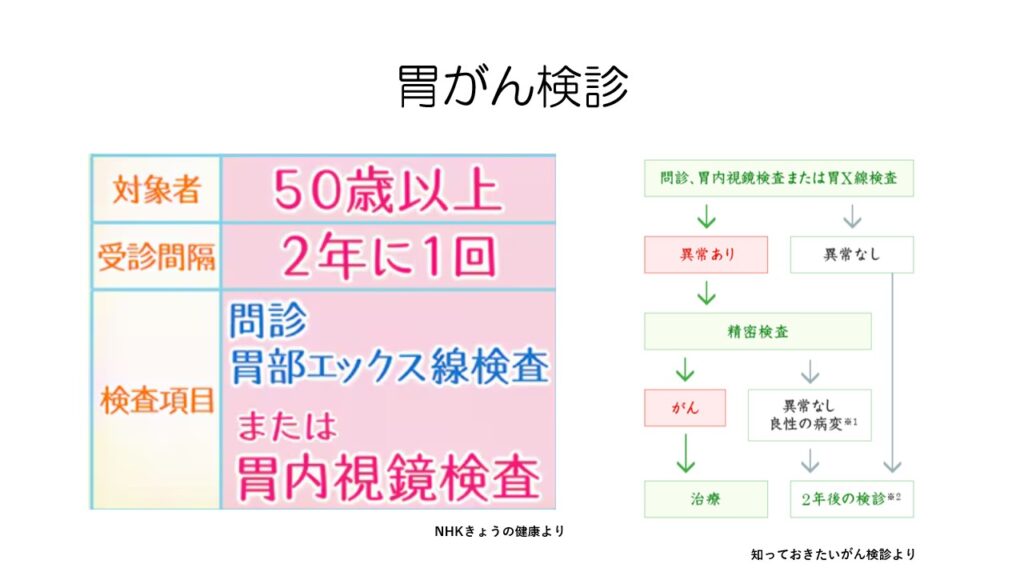

胃がんを調べる最も一般的な方法は、胃がん検診です。
胃がん検診は50歳以上が対象となっています。
2年に1回、胃のX線(バリウム)検査か胃カメラ(内視鏡)検査を行います。
X線検査で陽性となった場合には、精密検査は胃カメラを行います。
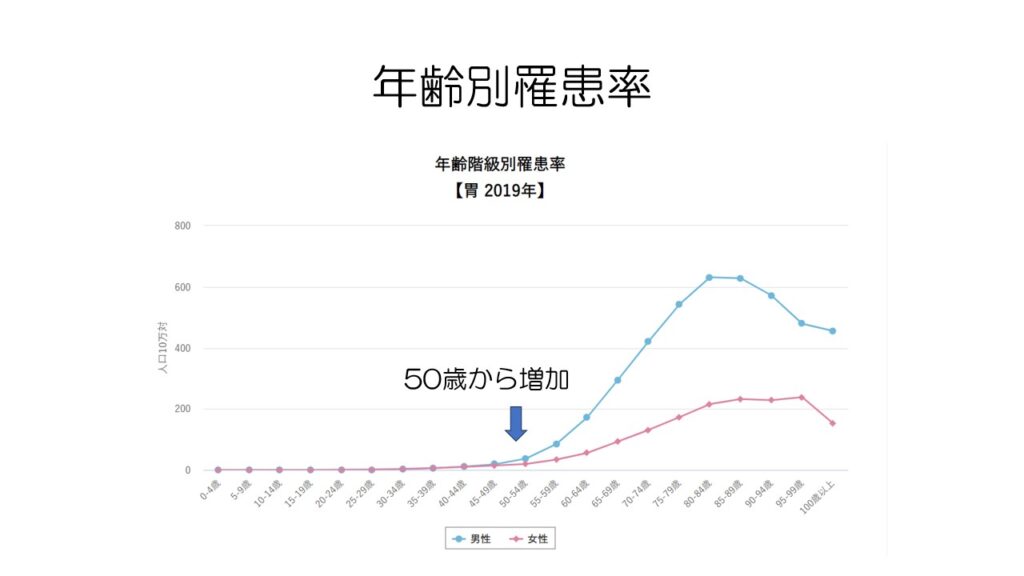

50歳あたりから胃がんが増加してくるため、胃がん検診は50歳からとなっています。
ピロリ菌に感染するのは主に幼少期ですが、胃がんを発症するのに通常は数十年かかります。
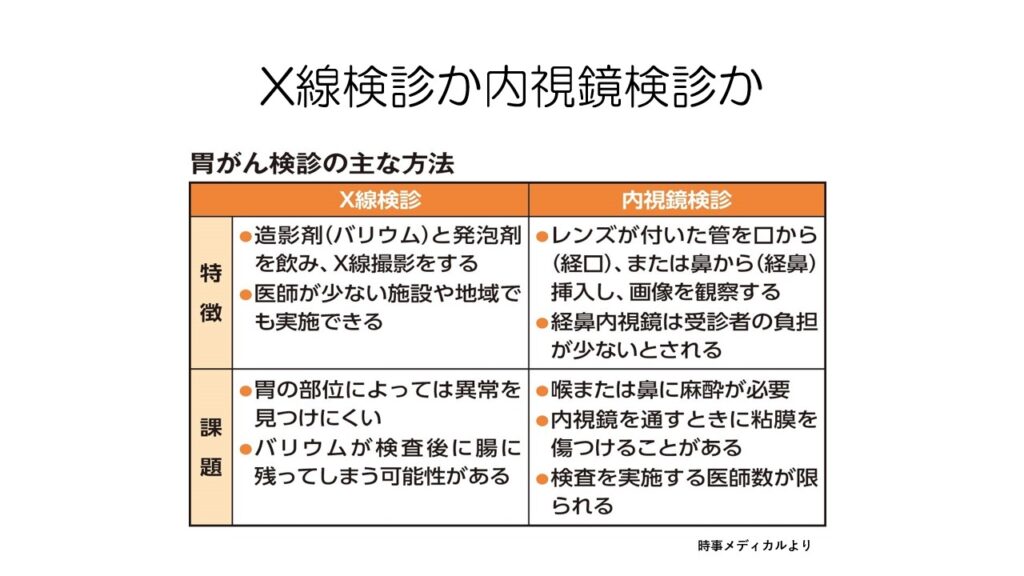

胃がん検診で行われるX線バリウム検査と内視鏡検査胃カメラには、それぞれメリットとデメリットがあります。
X線検査では見逃しがあること、内視鏡検査では大掛かりで検査できる施設が限られていることがデメリットです。
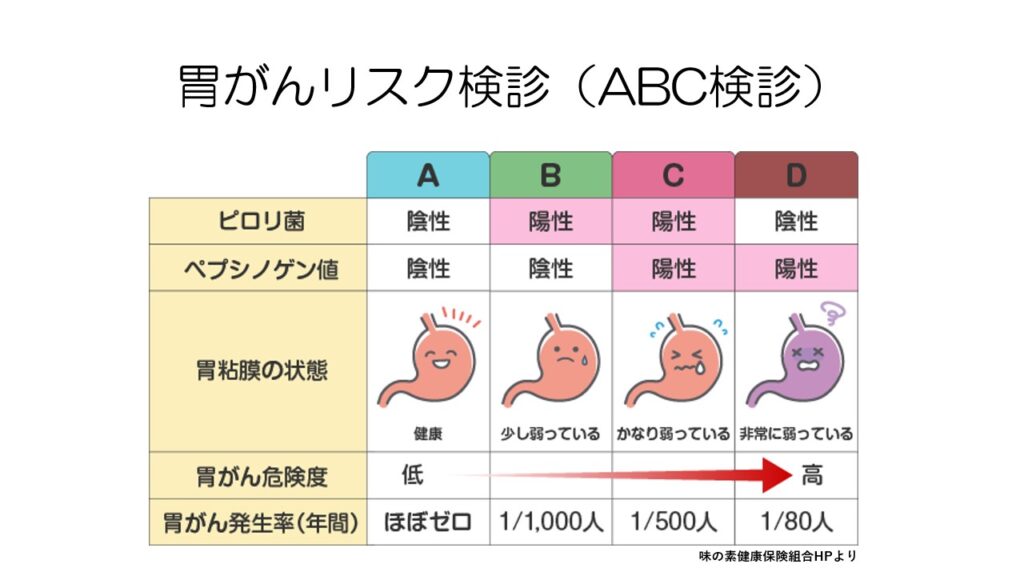

X線や内視鏡による検診以外で、胃がんのリスクを調べるABC検診というのがあります。
これはピロリ菌の有無と血液中のペプシノゲンの値で胃がんのリスクを調べる検査で、人間ドックなどで行われています。
血液のペプシノゲン値は萎縮性胃炎の程度を表します。


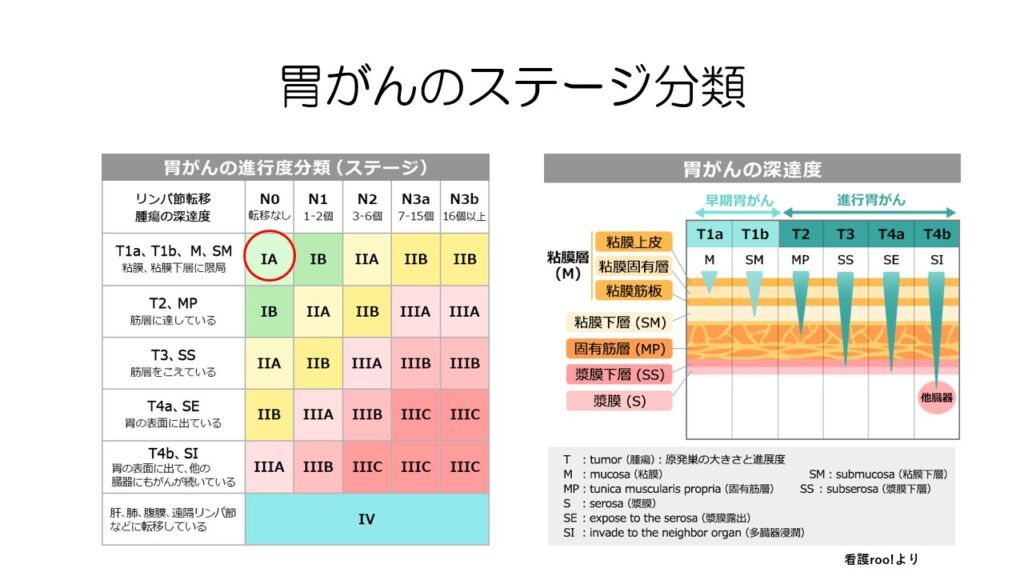

胃がんのステージ1‐3は、がんがどれだけ胃の壁深くに浸潤してるかとリンパ節の程度で決まります。
他の臓器に転移があればステージ4となります。
がんの深さ、深達度と言いますが、その深さが非常に浅く粘膜内にとどまっている場合を早期がんと言います。
早期がんは左の図のステージ1Aに相当します。
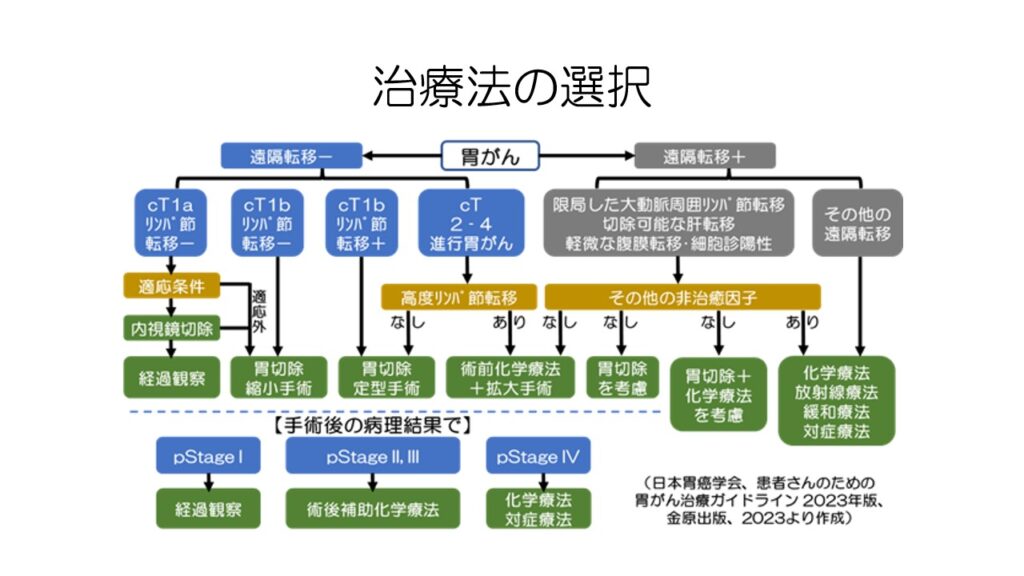

ガイドラインでは、胃がんの治療方針はこのように複雑になっています。
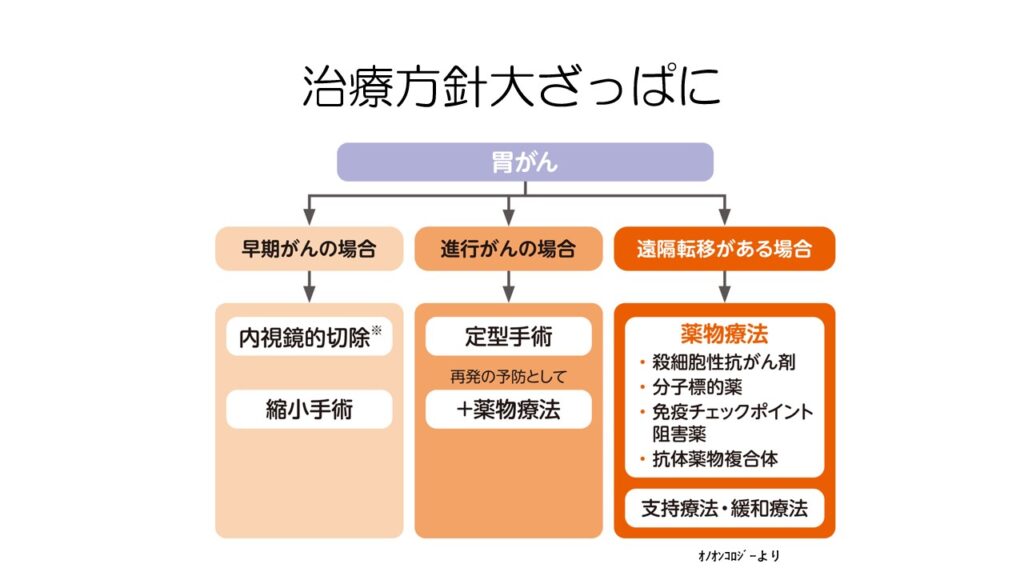

一般の人があのガイドラインの図を理解するのは困難なので、簡単に分類するとこんな感じです。
早期がんは胃カメラによる内視鏡下手術、もしくは縮小手術を行います。
進行がんはリンパ節までしっかりと切除する手術を行い、再発予防のための化学療法を術後に行います。
遠隔転移がある場合には、手術ではなく化学療法が行われます。


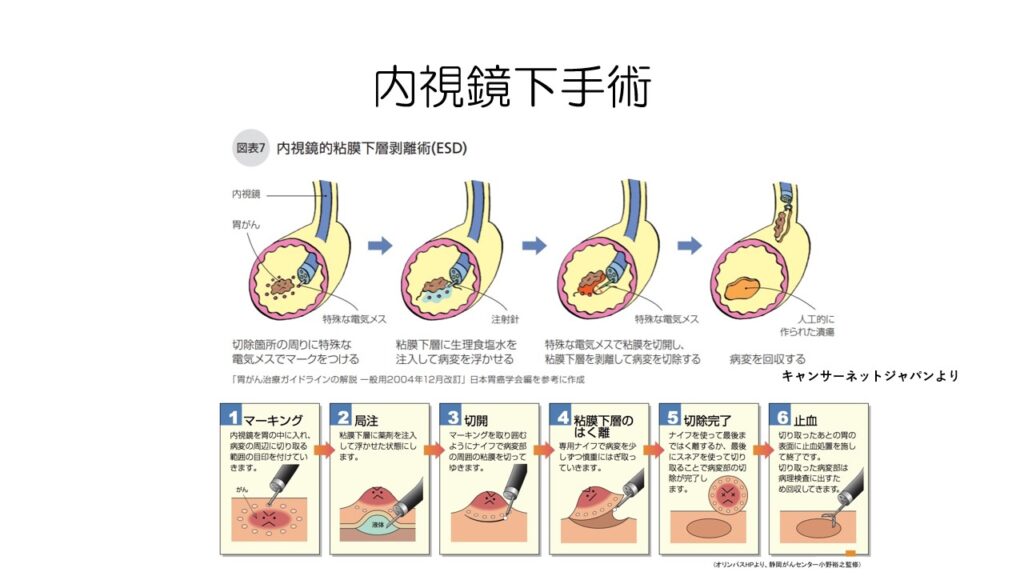

早期胃がんの場合は、内視鏡下手術が行われます。
胃カメラで見ながら特殊な電気メスを用いて粘膜表面にあるがんを切除します。
お腹を切らないので体への負担はかなり少ないです。
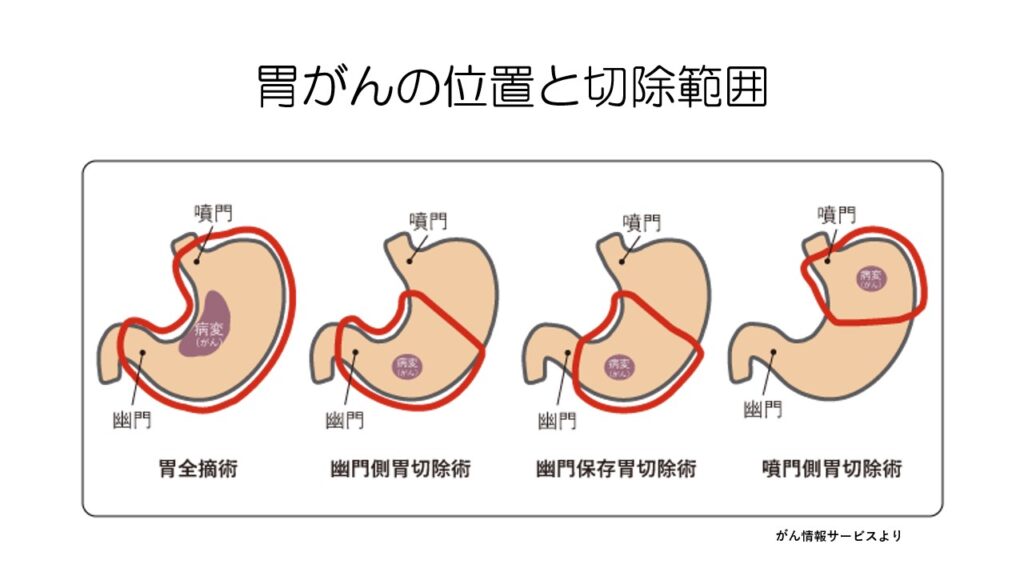

胃がんの位置によって胃の切除範囲が変わります。
真ん中にあるときは全摘手術となります。
胃の出口である幽門近くにある場合には、幽門を含めて2/3切除します。
「胃を2/3切った」という話を周りで聞いたことがあるかもしれません。
進行がんでも比較的早期の場合には、幽門という、胃からの食物の排出をコントロールしている部分を残す手術を行います。
幽門を残すことで、手術後のダンピング症候群という合併症を減らすことができます。
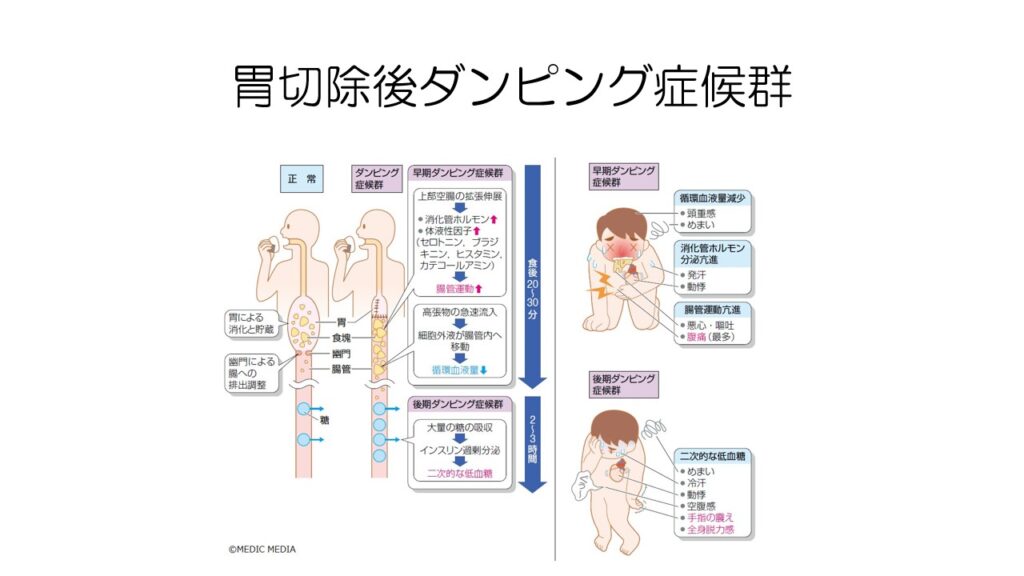

胃には消化以外にも食べ物をためておく働きがあります。
胃を切除してしまうと、食べ物が一気に腸へ流れ込み、腹痛やめまいなどが起こりやすくなります。
また、反応性の低血糖がでることもあります。
先のページの幽門を残す手術では、これらのダンピング症候群が起こりにくくなります。


ダンピング症候群を起こさないようにするためには、よく噛んだり1回の食事量を減らして回数を増やしたりなどの工夫が必要です。
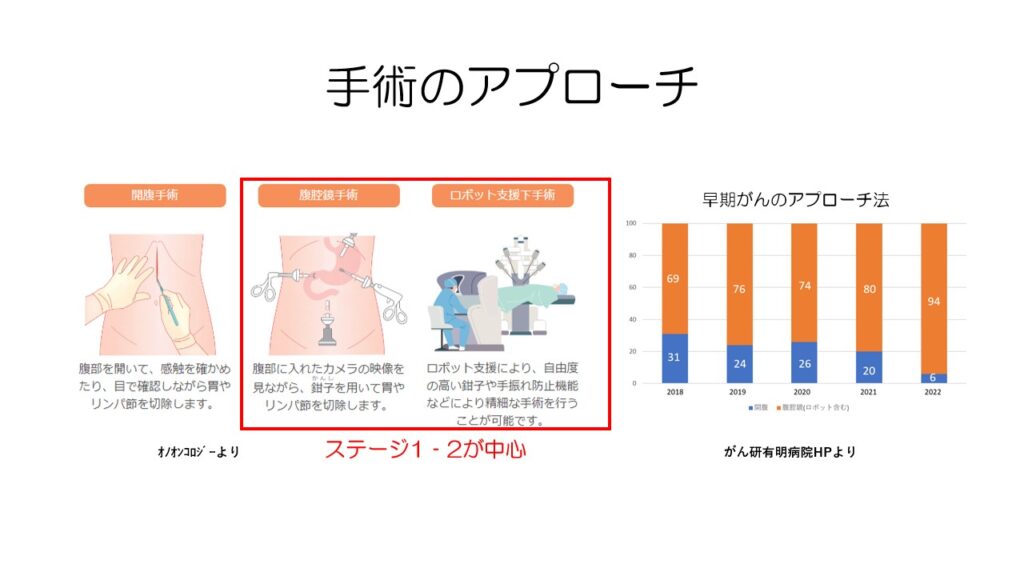

胃の手術は昔は開腹でのアプローチが主流でしたが、現在ではステージ1や2といった比較的早期の胃がんに対しては腹腔鏡手術やより負担が少ないダヴィンチなどのロボット手術が盛んに行われるようになってきました。
最近まで進行がんに対しては開腹手術が推奨されていましたが、腹腔鏡手術も進行がんで行われるようになってきました。




胃がん治療で使用される抗がん剤です。
5-FU系、プラチナ系が主として使われます。タキサン系やその他は二次治療以降で登場します。


胃がんの分子標的薬です。
乳がんと同じく、胃がんはHER2タンパクが過剰発現する割合が高いがんです。
HER2陽性の場合には、分子標的薬のHER2阻害薬が使われます。
血管新生阻害薬は二次治療で使われます。
2024年3月に新薬CLDN(クローディン)18.2阻害薬が承認されました。


新薬であるCLDN18.2阻害薬ビロイは抗がん剤と併用することで生存期間を延長します。


胃がんで免疫チェックポイント阻害薬も使われます。
2017年にオプジーボが三次治療で承認されて以降、胃がんでも免疫チェックポイント阻害薬を使用するようになりました。
現在では一次治療からオプジーボとキイトルーダが使用可能となっています。
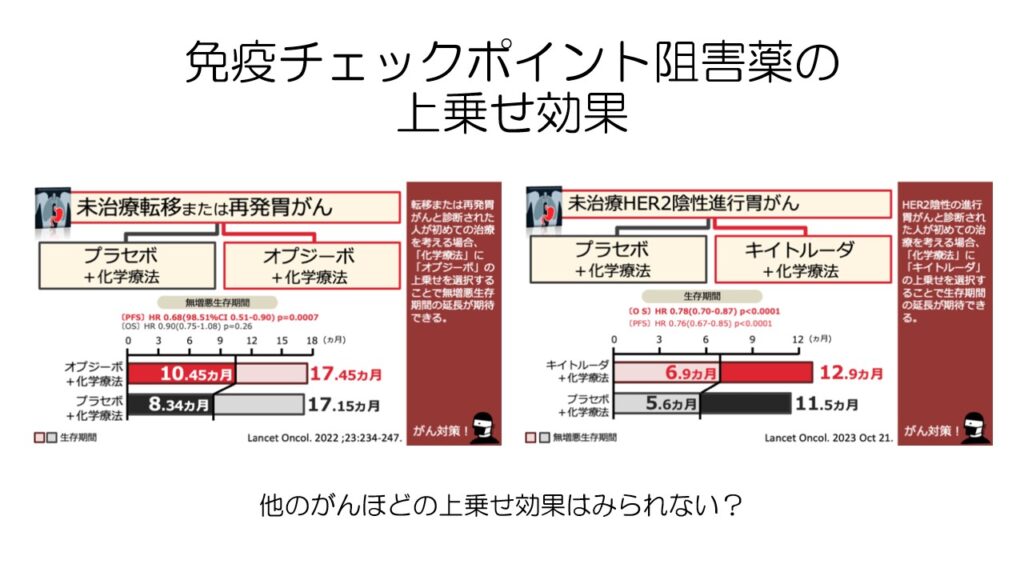

一次治療で抗がん剤治療に免疫チェックポイント阻害薬を上乗せしても、他のがんで見られるほどのすごい延命効果は見られませんが、数十年ぶりの一次治療の新薬として注目されています。
また、PD-L1の発現率が高いほど免疫チェックポイント阻害薬の効果が高いため、病理検査でPD-L1の発現率を見て、効果を予測することができます。
この辺りはアメーバブログで詳しく解説していますので、ぜひご覧ください。




胃がんの術後に再発予防目的として、ステージ2の場合は内服のTS-1を、ステージ3の場合には内服のTS-1やカペシタビンに加えて、点滴のドセタキセルやオキサリプラチンを使用します。
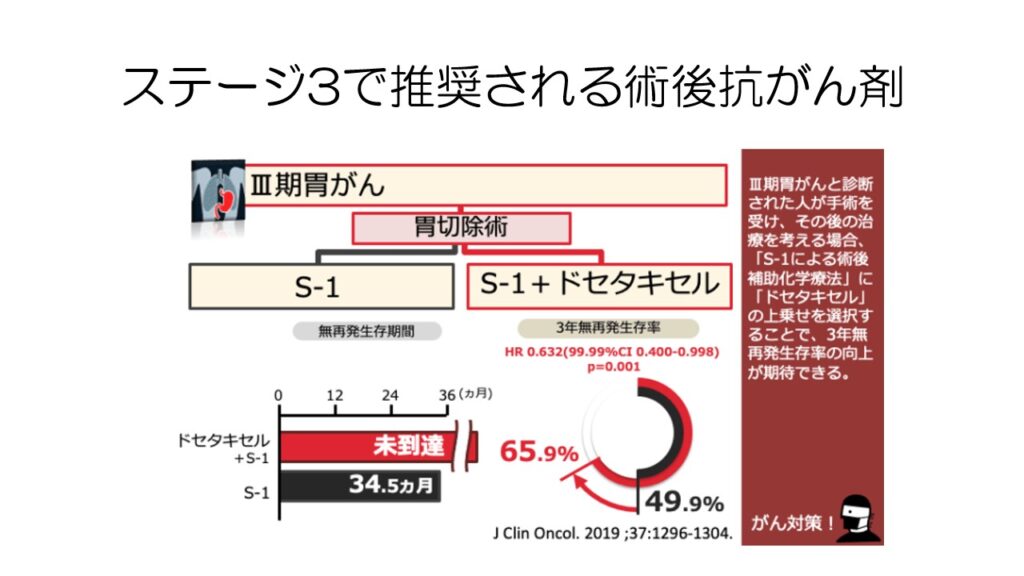

ステージ3の場合には、TS-1単剤よりもドセタキセルを併用した方が無再発生存期間を大幅に伸ばすことができます。これはオキサリプラチンも同様です。


海外では手術前に抗がん剤治療を行いますが、日本での臨床試験では、術前抗がん剤治療を行っても生存率に差がないという結果が出たため、今のところ術前の抗がん剤治療は行われていません。




胃がんの診断時に、治療方針を決めるいくつかの検査が行われます。
HER2やCLDN18.2が陽性になると分子標的薬が使用でき、MSI検査でマイクロサテライト不安定と判断された場合には、キイトルーダを使用できます。
また、PD-L1検査では免疫チェックポイント阻害薬の効果を予測することができます。


胃がんの場合には、HER2が陰性か陽性かで治療方針が異なります。
HER2陰性の胃がんに対する一時治療はこのようになっています。
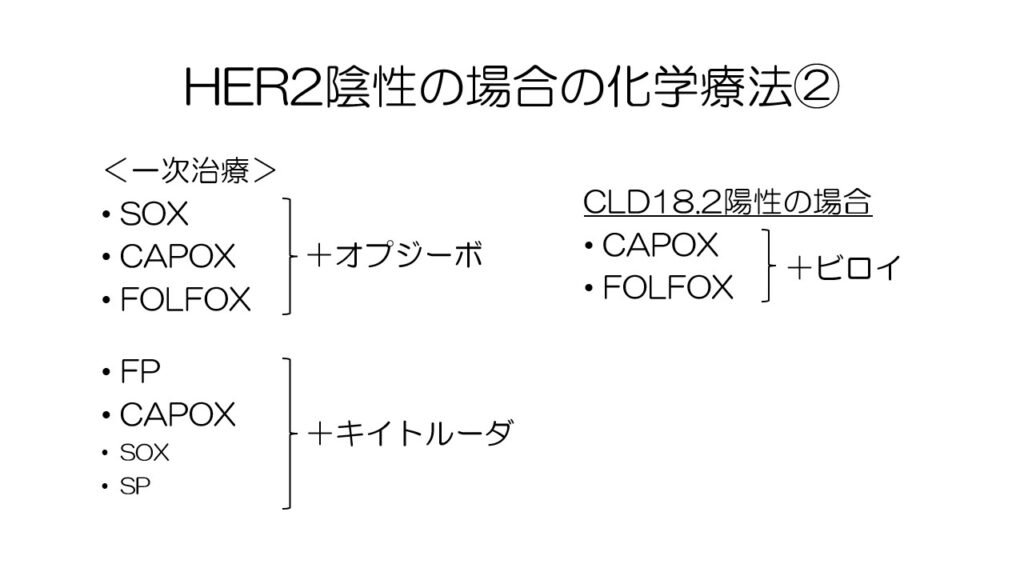

免疫チェックポイント阻害薬を併用する場合には、併用する抗がん剤のレジメンが若干異なります。
CLDN18.2が陽性の場合には、分子標的薬ビロイを併用します。


二次治療では、パクリタキセル+サイラムザもしくは、一次治療で免疫チェックポイント阻害薬を使用しておらずかつMSI-Hの場合にはキイトルーダを使用します。
三次治療以降はオプジーボをはじめ単剤での使用となります。
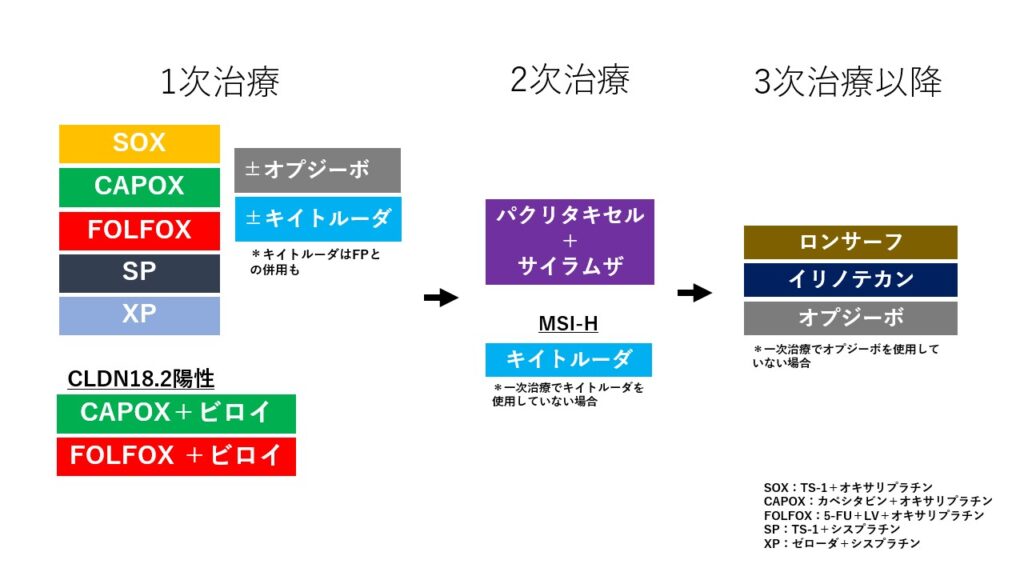

これらをまとめた図です。
分かりにくい場合には、銀座みやこクリニックのアメーバブログで細かく解説していますので、ぜひそちらもご覧ください。
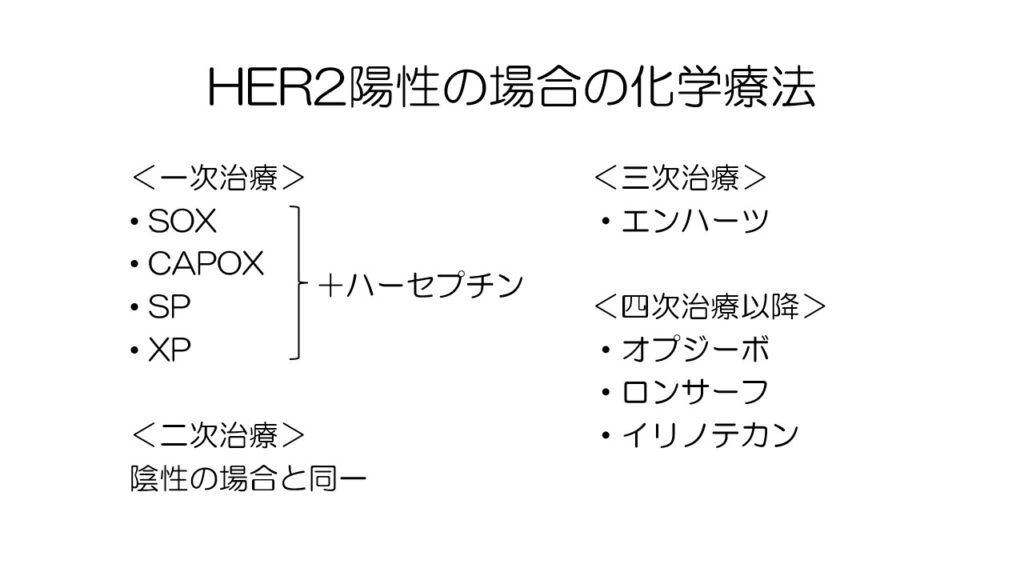

HER2陽性の場合には、一次治療でハーセプチンを併用します。
二次治療は同様ですが、三次治療にエンハーツというHER2阻害薬を単剤で使用します。
四次治療以降は、HER2陰性の場合の三次治療以降と同様です。


一次治療でハーセプチンを使用した後、二次治療はパクリタキセル+サイラムザとエンハーツのどちらを選択すべきかという臨床試験が進んでおり、もうすぐ結果が出ます。
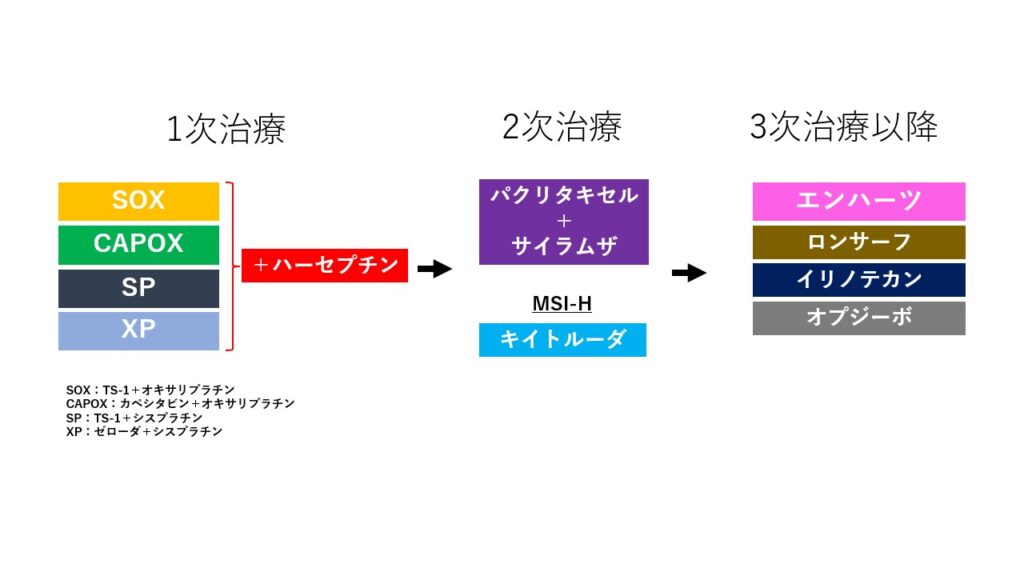

HER2陽性胃がんの治療をまとめた図ですが、今のところまだ二次治療と三次治療以降はこのような感じです。


高齢者や腎機能障害などがあって、副作用の問題で通常の抗がん剤メニューが使用できない場合には、このようなレジメンで治療を行う場合があります。




スキルス胃がんという名前を耳にしたことがあるかもしれません。
実は、スキルス胃がんは医学用語ではなく俗称です。
スキルス胃がんは、通常の胃がんと違って表に顔を出さずに、胃の壁の中を広がっていきます。
胃カメラで胃の表面を見ても気づきにくく、診断が難しいです。
胃の中ではなく外に向かって発育するため、胃の壁を越えて腹膜に飛び出して、腹膜播種という状態で見つかることが多いです。
また、多くが未分化がんという進行が早いタイプであり、予後はかなり悪いです。
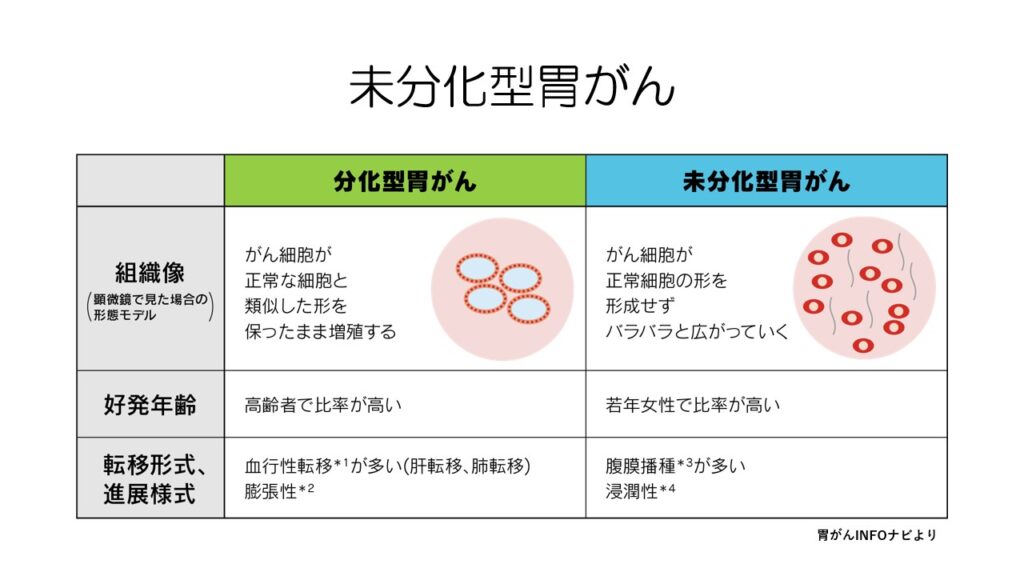

左側の分化型胃がんは通常の胃がんでよく見られ、右側の未分化型胃がんはスキルス胃がんでよく見られます。
未分化型胃がんは、若い女性で多くみられるという特徴があります。
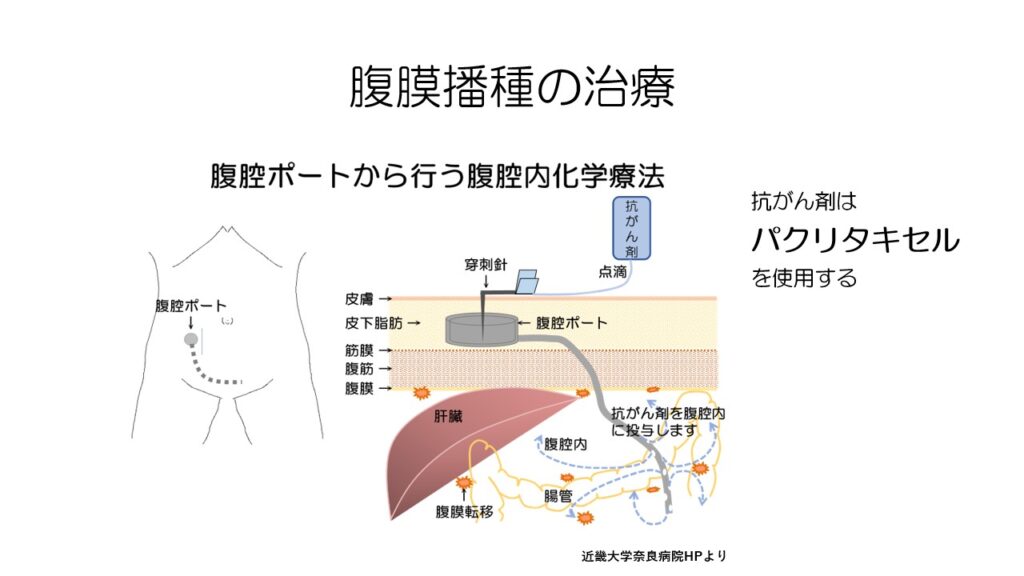

スキルス胃がんの予後を決めるのが腹膜播種です。
腹膜には抗がん剤が届きにくいため、直接腹腔内に抗がん剤を投与する腹腔内化学療法という治療法が開発されました。
抗がん剤はパクリタキセルを使用します。
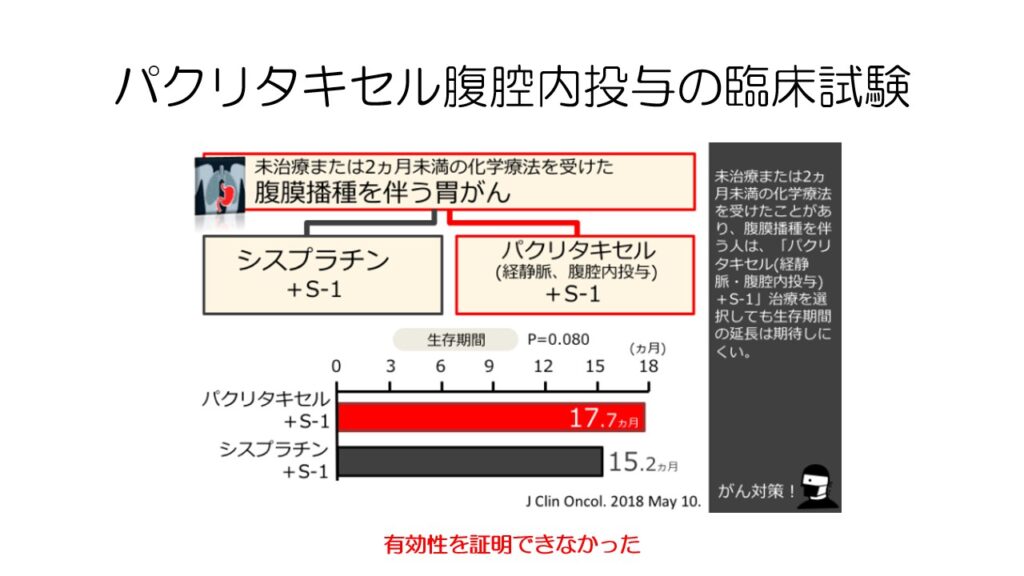

腹腔内化学療法は先進医療Bで行われていましたが、残念ながら腹膜播種に対して有効性を証明できませんでした。
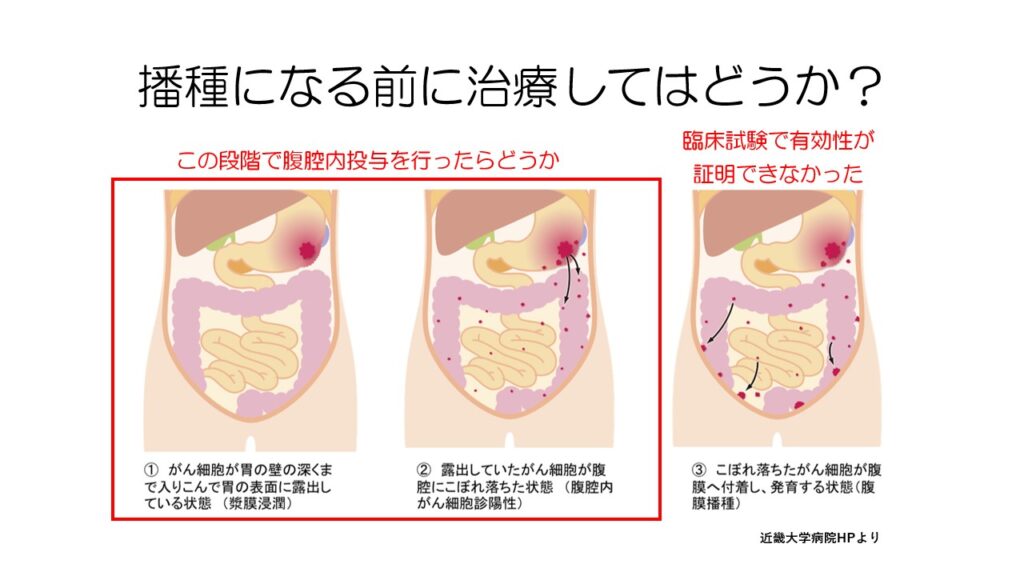

しっかりできてしまった腹膜播種では有効性を証明できませんでしたが、発育する前に腹腔内化学療法を行うことで有効性を証明できるのでは?という臨床試験が始まっています。
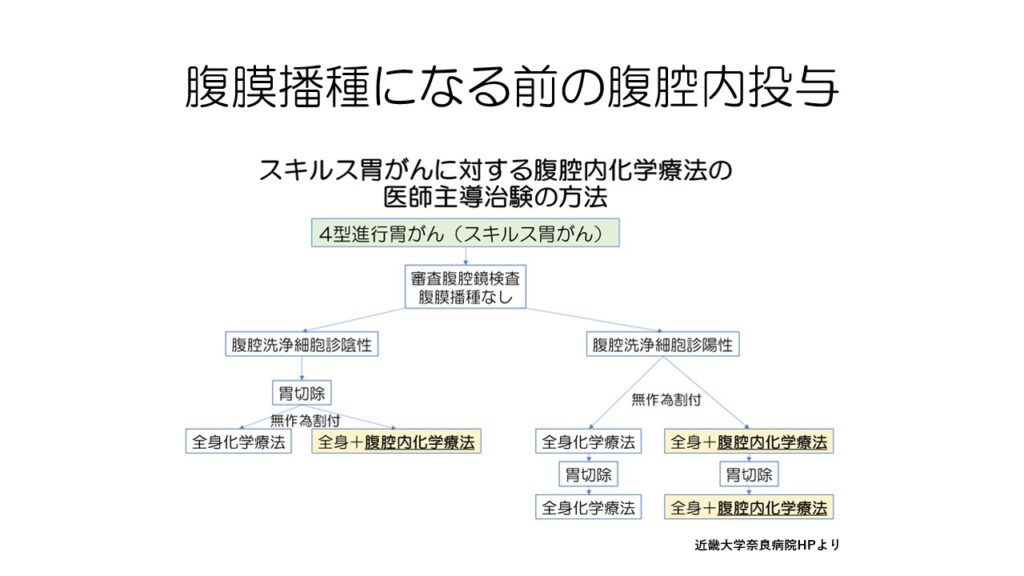

東大病院が中心となってクラウドファンディングで資金を集めて、医師主導の第3相試験が行われています。
結果が出るのは2029年とまだ先ですが、将来標準治療になるかもしれません。


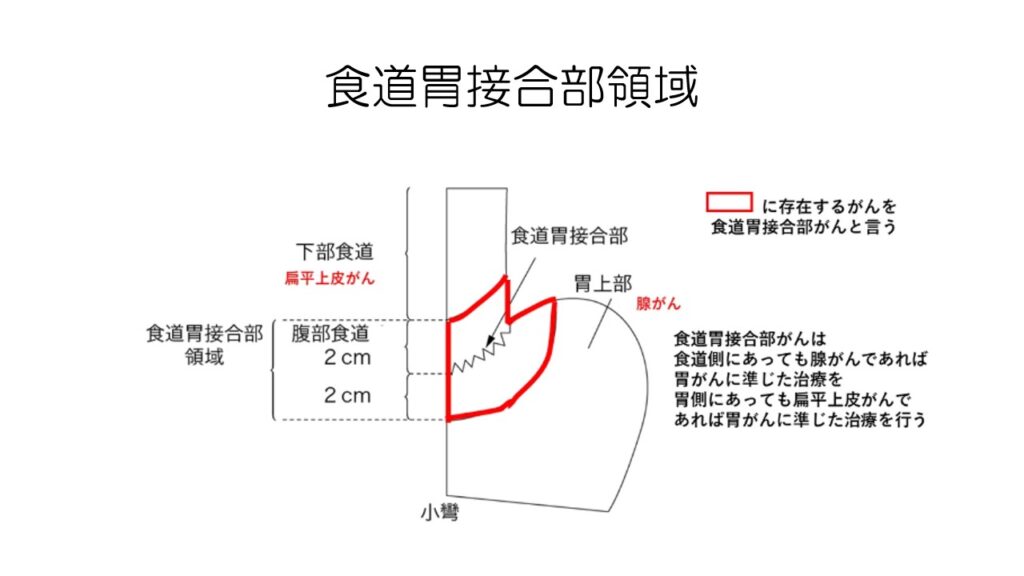

ちょっと特殊なタイプの胃がんに、食道胃接合部がんというのがあります。
食道と胃の境目にできるがんで、食道がんの性質をもっていたり、胃がんの性質を持っていたりします。
治療方針は、その性質によって異なります。
この食道胃接合部がんは、欧米ではよく見られるのですが、日本でも年々増えています。
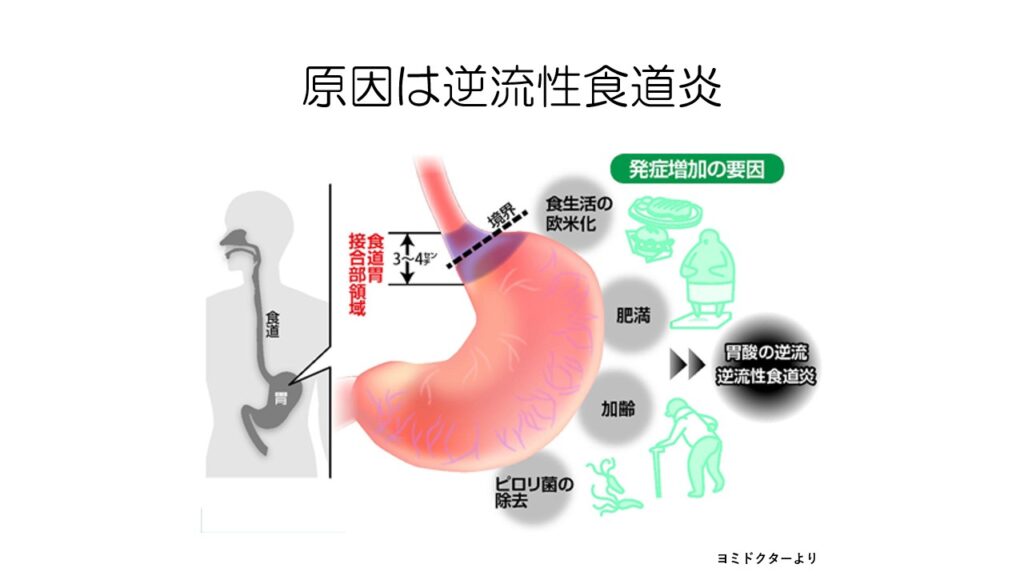

食道胃接合部がんは逆流性食道炎が主な原因です。
逆流性食道炎を起こす要因、食生活の欧米化や肥満、加齢などに注意する必要があります。
こちらはピロリ菌感染とはほとんど無関係で、逆にピロリがいない元気な胃で、胃酸が増加して起こりやすいです。














の症例-ー世界膵臓がんデーによせて-300x169.jpg)






コメント